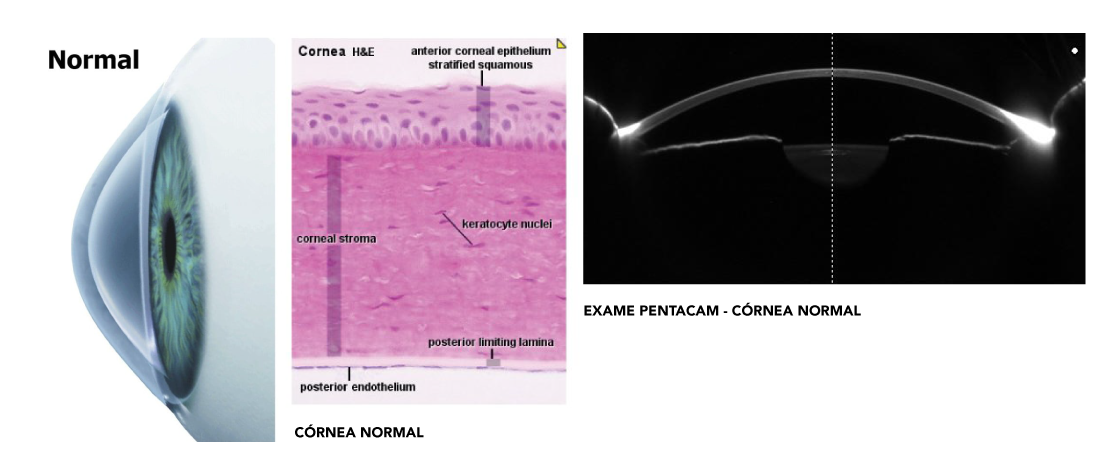
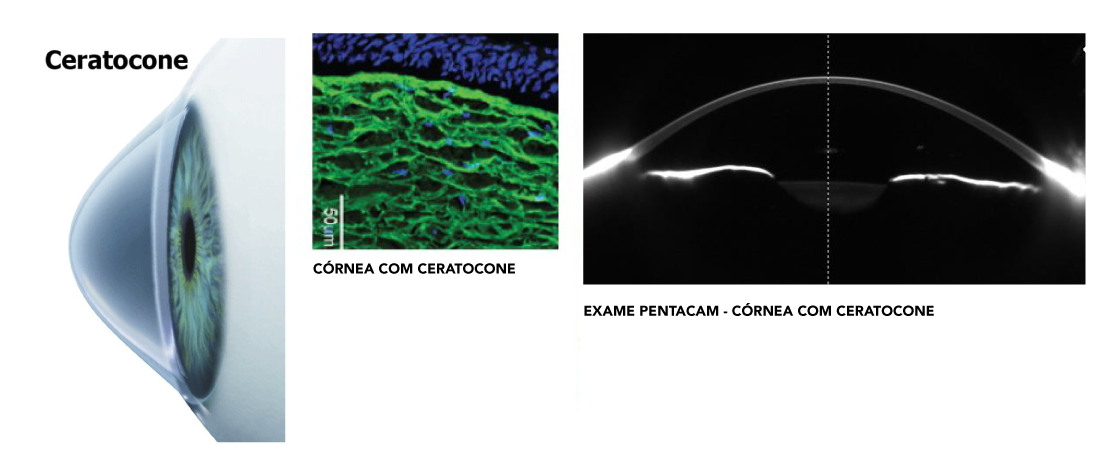
O Ceratocone também é chamado de distrofia contínua progressiva e consiste no afinamento da região central da córnea. Com isso, a córnea começa a ficar abaulada, ou seja, com um formato de cone.
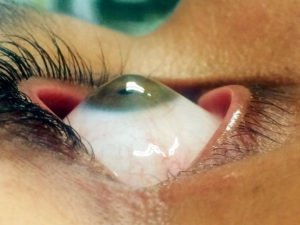
Paciente do IOA com Ceratocone
De acordo com Conselho Brasileiro de Oftalmologia, trata-se de uma condição rara, que acomete de 4 a 600 pessoas em cada 100.000. O mais comum é que a doença apareça ainda na adolescência, entre 13 e 18 anos e evolua até por mais 6 ou 8 anos.
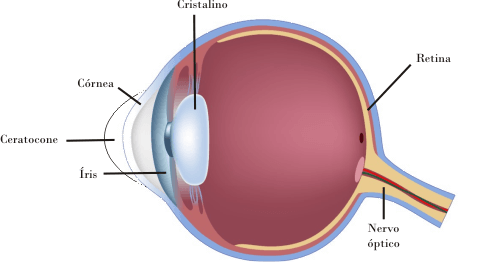
Causas
Sabe-se que o ceratocone é hereditário, ou seja, pessoas com histórico da doença na família tem grandes chances de desenvolver o problema. Outro fator que favorece o aparecimento é coçar os olhos com muita frequência, comportamento comum em pessoas alérgicas.
Sintomas
O principal sintoma do ceratocone é a diminuição da acuidade visual ou visão borrada. Veja outros sintomas:
- Excesso de sensibilidade à luz
- Fantasmas na imagem
- Fadiga ocular
- Baixa acuidade visual especialmente à noite
- Constante aumento de grau
Os sintomas podem estar relacionados à presença de outros problemas oculares. Para realizar um diagnóstico seguro, consulte um oftalmologista.

Diagnóstico
O diagnóstico do ceratocone é relativamente simples. O médico realiza exame clínico e pode solicitar exames como a topografia corneana (Pentacam® HR), que serve para avaliar, respectivamente, a curvatura e a espessura das córneas.
Tratamento
Felizmente existem várias opções de tratamento do ceratocone. O oftalmologista é responsável por avaliar e indicar o melhor dentre eles à cada paciente. Em estágios mais iniciais, pode-se tratar com óculos para correção visual ou lentes de contato. Mas, com a evolução do ceratocone esses dispositivos não são suficientes para garantir boa visão. Nesse caso é necessário optar por outras intervenções como:
Crosslinking: um medicamento é aplicado (colírio) com uma substância que torna a córnea mais rígida, e assim impede a evolução da curvatura corneana. Normalmente é um método indicado para pacientes que ainda preservam a boa visão.
O que é o Crosslinking da Córnea?
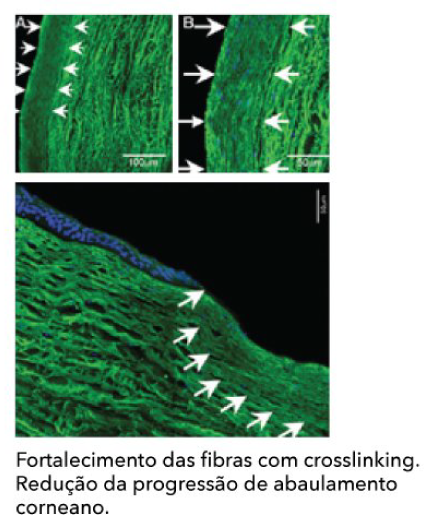
O crosslinking da córnea é um tratamento cirúrgico desenvolvido com a finalidade de aumentar a resistência da córnea, aumentando sua estabilidade. O objetivo é minimizar a progressão do ceratocone e com isso retardar ou até mesmo evitar um futuro transplante de córnea. O procedimento está indicado para pacientes portadores das chamadas ectásias corneanas, como ceratocone e degeneração marginal pelúcida. O tratamento também pode ser realizado em pacientes previamente submetidos a outras cirurgias na córnea. O crosslinking corresponde ao processo de fortalecimento de uma estrutura pela indução de ligações covalentes entre as moléculas de um mesmo material ou órgão. No crosslinking da córnea, haverá um fortalecimento das fibras de colágeno (que representam as pontes de sustentação da córnea). Com o aumento da resistência corneana, diminui-se a elasticidade da córnea e com isso, reduz-se a chance de progressão do abaulamento corneano, responsável pelo alto astigmatismo e baixa da visão. A córnea com fibras de colágeno menos unidas, será mais frágil (deformável) em comparação com a córnea com fibras de colágeno mais unidas (crosslinking). Dessa forma, as chances de progressão do ceratocone são minimizadas, muitas vezes retardando e até mesmo evitando um futuro transplante de córnea.
No ceratocone, a córnea sofre afinamento e perda de rigidez. Isso resulta em uma área mais abaulada que provoca distorção e embaçamento das imagens, similar aos provocados por altos astigmatismos.
Crosslinking
Este tratamento consiste na aplicação de uma substância que reage com a luz UVA: a Riboflavina. A substância torna a córnea mais rígida, controlando o ceratocone.
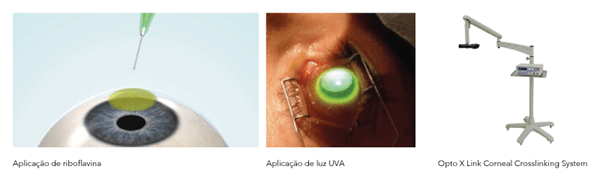
Dúvidas frequentes sobre o crosslinking
Como é feito o tratamento com crosslinking?
A cirurgia é realizada no centro cirúrgico. O tratamento inicia-se pela anestesia, que é realizada com colírio (anestesia tópica), seguido de remoção do epitélio da córnea (células da superfície corneana que regeneram-se posteriormente). O epitélio deve ser removido para que ocorra a penetração da Riboflavina (Vitamina B2) na córnea. Esta é aplicada através de gotas, por 30 minutos. Procede-se com a aplicação da luz UV-A por 30 minutos. O procedimento dura cerca de 1 hora e termina com a colocação de uma lente de contato terapêutica que servirá como um “curativo” enquanto o epitélio cicatriza, o que leva em torno de 7 dias. Após 7 dias a lente de contato deve ser removida. O paciente utiliza colírios antibióticos por 7 dias e antiinflamatórios por 1 mês. Os pacientes que usavam lentes de contato rígidas podem reiniciar seu uso após 2 meses.
Quem pode realizar o tratamento com crosslinking?
É indispensável que a espessura corneana do paciente seja maior ou igual a 400 micra (para a proteção do endotélio, ou face interna da córnea), que a curvatura corneana seja inferior a 70 dioptrias, sem que haja cicatrizes corneanas centrais, sem história de Herpes ocular e que o paciente não esteja em fase de gestação.
Qual o paciente ideal para crosslinking?
Ceratocone em progressão; resultados melhores em casos iniciais comparados com os ceratocones em fases avançadas.
Como é a recuperação?
Até a retirada da lente de contato pode haver desconforto ocular associado a sensação de corpo estranho, ardência, lacrimejamento e dor leve a moderada. Após esse período os sintomas diminuem muito. A recuperação visual é gradual, em geral, voltando ao normal após 30 dias. Após o primeiro mês há certa estabilização da visão, podendo ocorrer sua melhora gradativa a partir de então.
O uso de óculos solar ajudar na fotofobia.
Qual o benefício do crosslinking?
Impedir a evolução do ceratocone é o grande beneficio do Crosslinking. Inúmeros estudos desde 2003 mostram que 70% dos pacientes melhoraram discretamente a acuidade visual e a topografia estabilizou ou diminuiu a curvatura.
O crosslinking pode ser feito em todos os portadores de ceratocone?
Não. Primeiro é necessário uma detalhada avaliação para identificar os pacientes que apresentaram maior benefício com o tratamento. Os maiores beneficiados são geralmente os pacientes que apresentam estágios leves à moderados da doença. Ou em casos em que o anel de ferrara tenha obtido sucesso na melhora da curvatura corneana e que apresentou crescimento após algum tempo ou em casos de ectasias pós-tratamento refrativos.
O crosslinking evita o Transplante de Córnea?
Quando o crosslinking é realizado nas fases iniciais do ceratocone, ele impede a evolução da doença. Isto diminui a probabilidade do Transplante de Córnea.
Como sei se meu ceratocone está piorando?
Essa progressão pode ser avaliada pela mudança no grau do óculos, pela piora no exame de topografia da córnea ou até pela piora da visão relatada pelo próprio paciente.
Depois do crosslinking de córnea minha visão vai melhorar?
Provavelmente não, e esse não é o objetivo do procedimento. Você continuará precisando usar óculos ou lentes de contato mas o ceratocone não vai progredir e provavelmente seu quadro nunca chegará a estágios avançados. O crosslinking de córnea visa evitar que um dia você precise de um transplante de córnea.
No entanto, alguns pacientes experimentam uma pequena melhora da visão após o tratamento mas isso é um “bônus”.
Quais são os resultados visuais com o crosslinking?
Embora o tratamento tenha como objetivo o aumento da rigidez da córnea (força biomecânica) e não a melhora da visão do paciente, foi observado em alguns estudos, que cerca de 25% das pessoas submetidas ao tratamento obtiveram a melhora de uma linha de visão e a redução da curvatura corneana central ocorreu em 70% dos casos. Estes resultados foram alcançados em torno de 90 dias após a realização do procedimento, sendo que no primeiro mês de pós-operatório ocorre em geral, uma redução da visão, fruto de leve opacidade corneana decorrente do tratamento.
Quais são os riscos de se realizar crosslinking?
Os riscos desta cirurgia são mínimos. Entre as complicações que eventualmente podem ocorrer temos: infecção; perda da transparência ou inchaço da córnea; visão dupla ou embaçada; leve ptose (queda) palpebral (temporário); edema (inchaço) ao redor do olho (temporário); irritação ocular (ressecamento ocular com coceira, ardência, sensação de areia e lacrimejamento)(temporário); Reflexos luminosos (ofuscamento visual). Ainda não existem casos descritos de complicações relacionadas à radiação UV-A, como Catarata ou doenças da retina. A maioria das complicações acima descritas são tratadas e solucionadas, ou ainda podem melhorar espontaneamente.
Quanto tempo depois a córnea já estará mais forte?
Imediatamente após a aplicação da luz ultravioleta a córnea já tem sua resistência e rigidez aumentadas, sendo que este efeito se acentua progressivamente durante alguns dias após o término do procedimento.
Como é o pós-operatório do crosslinking?
No pós-operatório utilizamos colírio antibióticos e o paciente é examinado no dia seguinte e a seguir observado com 7 dias, 30 dias, 3 meses, 6 meses e após 1 ano do tratamento.
Como é o uso de lente de contato no pós- operatório?
O uso de Lentes de Contato é liberado após 30 dias do procedimento observando que, uma vez que o crosslinking modifica a curvatura corneana, a lente deverá ser readaptada.
Qual é o maior risco neste procedimento?
Uma vez que o epitélio corneano é retirado para a realização do procedimento, existirá sempre um risco de infecção, o qual muito embora extremamente baixo, deverá ser prevenido com uso de colírios antibióticos por 7 dias.
Essa luz ultravioleta é prejudicial as estruturas de dentro do olho?
A luz Ultravioleta A com um comprimento de ondas de 370 µm utilizada, NÃO lesa as estruturas internas dos olhos, ao contrário da luz ultravioleta C dos raios solares.
Cirurgia de Ceratocone
Anel de Ferrara: Procedimento cirúrgico em que são implantados anéis dentro da córnea, que exercem pressão sobre o órgão, corrigindo as irregularidades e recuperando a qualidade da visão.
Implante de Anel Intraestromal com Laser de Femtosegundo
Este tratamento está indicado principalmente aos portadores de ceratocone em evolução, em qualquer faixa etária, intolerantes a lentes de contato ou com distorções acentuadas da córnea.
O Anel de Ferrara foi reconhecido pelo Conselho Federal de Medicina como procedimento terapêutico para ceratocone. Tem a intenção de regularizar a superfície corneana que se encontra com uma forma cônica e irregular no ceratocone.
Com o uso de equipamentos de laser de última geração, é feito um túnel na parte central da córnea, onde são implantadas pequenas estruturas em forma de anel. O anel é uma órtese composta de dois segmentos semicirculares, de espessuras variáveis, com 5mm de diâmetro, confeccionada com o mesmo material utilizado há mais de 20 anos na confecção de lentes intraoculares. Essa cirurgia de ceratocone faz com que a córnea assuma um formato mais uniforme e melhore a visão do paciente.
O que é Anel de Ferrara?
O Anel de Ferrara é uma órtese composta de dois segmentos semicirculares, de espessuras variáveis, com 5mm de diâmetro. O Anel de Ferrara é fabricado em PMMA, um material acrílico comprovadamente inerte e biocompatível, utilizado há décadas para a fabricação de implantes intracorneanos. O Anel de Ferrara tem diferentes graus de arqueamento e espessuras que garantem o melhor resultado para cada caso. O anel é perfeitamente tolerado pelo organismo, não havendo risco de rejeição. É o mais moderno e seguro tratamento para o ceratocone.
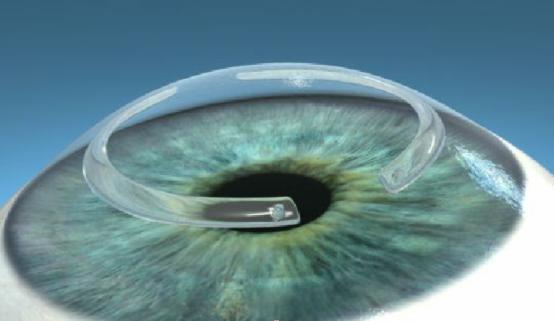
Quais são as indicações do Anel de Ferrara?
1. Miopias moderadas e elevadas
2. Astigmatismo miópico simples ou composto elevado.
3. Astigmatismo irregular: ceratocone e pós-transplante de córnea
4. Ectasia pós-lasik e PRK
5. Degeneração pelúcida
O implante do anel de Ferrara é indicado, principalmente, aos portadores de ceratocone em evolução, em qualquer faixa etária, intolerantes a lentes de contato ou com distorções acentuadas da córnea, como ocorre após o transplante.

Anel de ferrara implantado no olho
Como é o procedimento cirúrgico?
A cirurgia é realizada em bloco cirúrgico com todos os cuidados de assepsia. A anestesia é tópica, feita com colírios anestésicos. Após a assepsia da área cirúrgica, que compreende a região dos olhos, nariz e fronte, o rosto é coberto por um campo cirúrgico estéril que tem por finalidade proteger e evitar contaminação. O procedimento é absolutamente indolor e demora cerca de 10 minutos.
O uso de colírios antibióticos e antiinflamatórios possibilita um pós-operatório mais confortável e seguro.
Com três dias, o paciente pode retornar às atividades normais.
Quais são os riscos da cirurgia?
São mínimos. Como em qualquer cirurgia, pode ocorrer infecção. Neste caso, o anel deverá ser removido. Não há perigo de rejeição. A cirurgia não impede ou prejudica o transplante de córnea. As complicações são mínimas e, o mais importante, reversíveis, isto é, pode-se remover o anel, e a córnea voltará às medidas originais.
Como é a recuperação da visão após a cirurgia?
A reabilitação visual é rápida. No dia seguinte, a visão já está melhor, com estabilização a partir do terceiro mês. É normal, neste período, haver flutuação na visão. Geralmente, na parte da manhã, o paciente está enxergando bem, no decorrer do dia, sua visão pode apresentar um leve embaçamento. Como não se trata de uma cirurgia estética, pode ser necessária a utilização de óculos ou lentes de contato para complementar a correção. Entretanto, a visão pode estar boa, mesmo que haja grau residual.
Preparo para a cirurgia
No dia da cirurgia: dieta livre. É aconselhado tomar banho e lavar os cabelos.
O paciente deve dirigir-se à clínica com 30 minutos de antecedência da hora marcada para a cirurgia.
Antes de entrar para o bloco cirúrgico, deverá trocar de roupa por outra apropriada, fornecida pela clínica.
Algumas gotas de colírio anestésico serão ministradas em intervalos regulares até o momento da cirurgia.
Orientações para o pós-operatório
Sintomas normais no pós-operatório imediato: dor, lacrimejamento, fotofobia (aversão à luz) e olho vermelho. Entretanto o aparecimento tardio destes sintomas é anormal e deverá ser comunicado ao médico, imediatamente. Em caso de dúvida, entre em contato com a Clínica.
Medicamento serão receitados pelo médico após a cirurgia.
Transplante de Córnea: O transplante é o último recursos para tratamento do ceratocone. Normalmente é indicado quando os demais procedimentos não são capazes de corrigir a visão.
Transplante De Córnea – Lamelar Anterior
O transplante de córnea é uma cirurgia que consiste em substituir uma porção da córnea doente de forma total ou parcial de um paciente por uma córnea doadora saudável, a fim de melhorar a visão do paciente ou corrigir quadro de perfurações oculares que ponham em risco a perda anatômica e funcional do olho.
Transplante Lamelar de Córnea Dalk ou Big Bubble/Pachy Bubble
Essa técnica é recomendada sobretudo aos portadores da doença de ceratocone. Embora a cirurgia tenha registrado grandes avanços ao longo do último século, a técnica mais comum hoje em dia ainda é bastante invasiva. Ela exige que se removam 80% do diâmetro da córnea do receptor e que se troquem todas as camadas do órgão.
A remoção da mais profunda delas, o endotélio, é o procedimento que apresenta o maior risco de rejeição – 30% dos pacientes submetidos a um transplante perdem a nova córnea por causa disso.
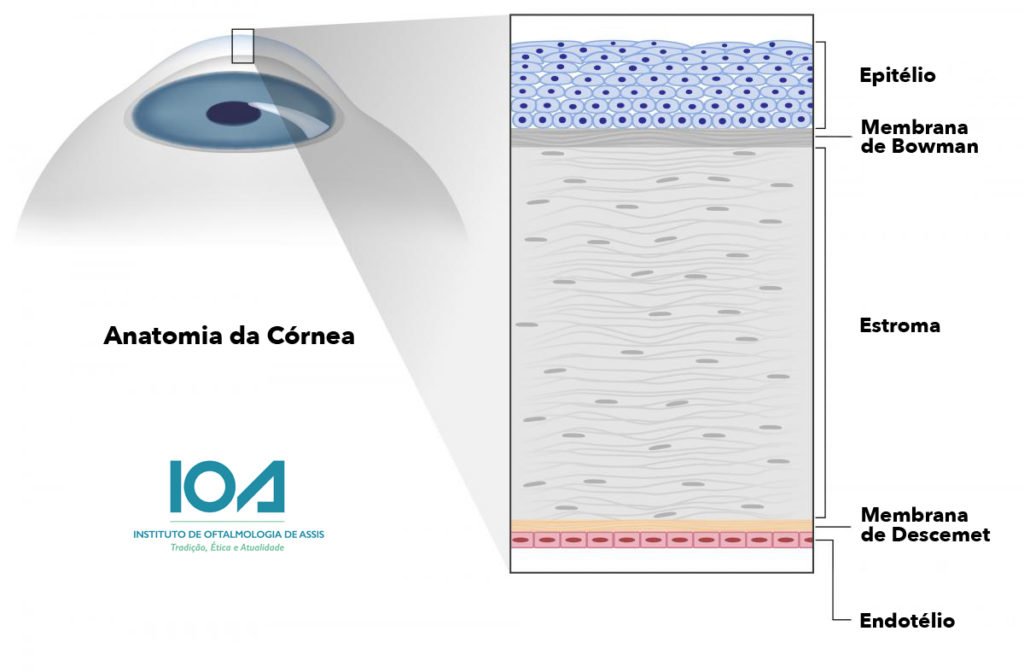
Para evitar essas complicações, foi desenvolvida a técnica do transplante lamelar anterior (DALK ou BIG BUBBLE), essa técnica é uma boa opção quando a parte interna da córnea (endotélio) está saudável. O procedimento consiste no implante da córnea sem o endotélio. Apenas as camadas doentes anteriores da córnea serão substituídas e a camada mais interna, o endotélio, será mantido. Por a camada interna ser mantida, o corpo não reconhece o tecido do doador, havendo menos riscos de rejeição. A técnica é chamada de “Big Bubble” (Grande Bolha), pois ar é injetado na córnea para facilitar a separação entre as camadas superficiais e profundas. Nessa técnica, somente as duas camadas mais internas (endotélio e membrana de Descemet) permanecem, enquanto que as 3 camadas anteriores (epitélio, camada de Bowmann e estroma) são substituídas.
Pós-operatório:
O médico irá verificar a sua cirurgia no dia seguinte após a cirurgia. Sua visão ainda não estará boa, na verdade, geralmente fica pior no dia do seu primeiro pós-operatório.
Não há dor após a cirurgia, embora exista alguma sensibilidade à luz e sensação de areia nos olhos. A recuperação visual vai variar dependendo da gravidade da nebulosidade da córnea antes da cirurgia. A maioria dos pacientes notam uma melhora em sua visão durante as primeiras duas semanas após a cirurgia, com melhoria contínua ao longo das próximas quatro a seis semanas. Com essas novas técnicas a recuperação é mais rápida do que o transplante penetrante que é de muitos meses e as vezes anos de reabilitação.
- Você geralmente será capaz de retomar a maioria das atividades dois dias após a cirurgia.
- Maquiagem dos olhos é permitida em uma semana e nadar em quatro semanas após a cirurgia.
- Exercícios, como esteira, ou a pé são permitidos em uma semana.
- Levantamento de peso deve ser evitado por 3 a 4 semanas.
Você provavelmente vai ter uma mudança em sua prescrição de óculos em algum momento após a cirurgia.

Paciente pós Transplante Big Bubble
Transplante penetrante
Os Transplantes Penetrantes são aqueles que substituem toda a espessura da córnea, enquanto os transplantes lamelares substituem apenas uma fatia da córnea. Assim, dependendo de cada caso, o médico poderá optar por um tipo ou outro de transplante.
O vídeo a seguir mostra detalhadamente como é feito o Transplante Penetrante
Para quem necessita de mais informações sobre o ceratocone e seus tratamentos, a IOA pode ajudar a tirar suas dúvidas.
O IOA segue as determinações do Manual de Publicidade Médica descritas no Código de Ética Médica do Conselho Federal de Medicina (Resolução CFM nº 1974/11). Se você observou algum item que não esteja de acordo com o manual, entre em contato conosco para informar o problema.


